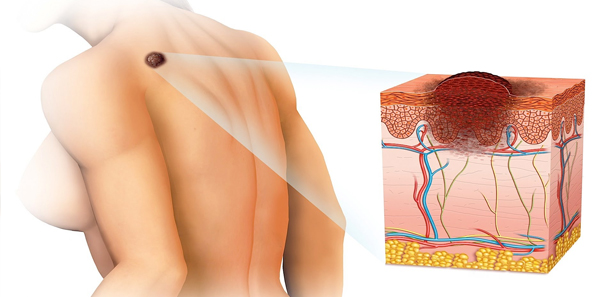
Το Δερματικό Μελάνωμα αποτελεί μία επιθετική κακοήθη νόσο που ευθύνεται για το 60% των θανάτων από καρκίνους του δέρματος. Είναι μία νόσος με προβλέψιμη εξέλιξη και καλή πρόγνωση εάν ανιχνευθεί πρώιμα
Πρόκειται για έναν κακοήθη όγκο που οφείλεται στην εκφύλιση και εξαλλαγή των μελανοκυττάρων του χοριοεπιδερμιδικού ορίου. Εκδηλώνεται κυρίως στο δέρμα ως de novo βλάβη, αλλά μπορεί, επίσης, να αναπτυχθεί επί συγγενούς ή επίκτητου σπίλου. (Εικόνα 1 α, β). Η πρώτη φάση ανάπτυξης του ΔΜ είναι κατ’ επιφάνεια – οριζόντια και η δεύτερη φάση είναι διηθητική – κάθετη, με επέκταση στο βαθύτερο χόριο και το υποδόριο λίπος και την εμφάνιση ενός οζιδίου και εξέλκωσης μέσα στη βλάβη. Το πέρασμα σε αυτή τη φάση καθιστά την πρόγνωση χειρότερη, καθώς αυξάνεται δραματικά ο κίνδυνος μεταστατικής διασποράς μέσω της διήθησης των λεμφαγγείων.
Είναι μία νόσος με προβλέψιμη εξέλιξη και καλή πρόγνωση εάν ανιχνευθεί πρώιμα.
Σύμφωνα με τα δεδομένα του Παγκόσμιου Οργανισμού Υγείας, η επίπτωση του ΔΜ βαίνει αυξανόμενη τις τελευταίες δεκαετίες. Στην Ελλάδα υπολογίζεται ότι κάθε χρόνο 3-4 άτομα ανά 100.000 κατοίκους εμφανίζουν μελάνωμα.
Η σταθερά ανοδική τάση της εμφάνισης περιστατικών ΔΜ και των επισυμβάντων θανάτων λόγω της νόσου αυτής, ιδιαίτερα στις δυτικές κοινωνίες και στις παραγωγικές ηλικίες, καθιστούν παγκοσμίως το ΔΜ ένα φλέγον θέμα της δημόσιας υγείας. Η καθιέρωση από την επιστημονική κοινότητα εκστρατειών ενημέρωσης (όπως η Ευρωπαϊκή Ημέρα Μελανώματος) έχει συμβάλει αποφασιστικά στην αφύπνιση του κοινού για την προφύλαξη από παράγοντες κινδύνου (όπως η υπερέκθεση στην ηλιακή ακτινοβολία) και στην ανάδειξη της κεφαλαιώδους σημασίας της έγκαιρης διάγνωσης για την επιτυχή αντιμετώπιση της νόσου.
Από επιδημιολογικής άποψης, το ΔΜ: α) προσβάλλει κυρίως τη λευκή φυλή και ιδίως τα άτομα με κόκκινα ή ξανθά μαλλιά, με ανοιχτόχρωμα μάτια, χλωμού δέρματος με εφηλίδες ή άτομα με μεγάλο αριθμό μελαγχρωματικών σπίλων ή μεγάλους δυσπλαστικούς σπίλους, β) είναι ελαφρώς συχνότερο στους άνδρες απ’ ό,τι στις γυναίκες και στα άτομα της μέσης ηλικίας (55 ετών και άνω).
Οι παθοφυσιολογικοί μηχανισμοί ανάπτυξης μελανώματος αποτελούν στο σύνολό τους μια σύνθετη διαδικασία στην οποία εμπλέκονται τόσο ιδιοσυστασιακά χαρακτηριστικά και επιδημιολογικές παράμετροι όσο και γενετικοί παράγοντες.
Πολυάριθμες μελέτες διεξάγονται παγκοσμίως, καθώς αποτελούν, εύλογα, σημείο εξαιρετικού ενδιαφέροντος για τους επιστήμονες η εξακρίβωση και η ιεράρχηση των παραγόντων κινδύνου εμφάνισης ΔΜ, είτε ενδογενών (οικογενειακό ιστορικό, φαινότυπος) είτε εξωγενών (έκθεση στην ηλιακή ακτινοβολία λόγω της βλάβης που προκαλείται στο DNA ή στην τεχνητή ακτινοβολία – solarium).
Η μεταβολή (συνήθως αργή και ανεπαίσθητη) μιας μελαγχρωματικής βλάβης ως προς το μέγεθός της, τα όριά της, το σχήμα της και το χρώμα της αποτελούν την απόλυτη ένδειξη για ενδεχόμενη εξαλλαγή της σε ΔΜ, οπότε και πρέπει να εξεταστεί ενδελεχώς κλινικά και ιστολογικά.
Για την ασφαλέστερη και πιο έγκαιρη διάγνωση του ΔΜ, εκτός από τη λήψη του ατομικού και οικογενειακού ιστορικού και την κλινική εξέταση του ασθενούς, σημαντικό ρόλο διαδραματίζει η δερματοσκόπηση – απλή ή ψηφιακή (Εικόνα 2 α, β).
Οι βασικότεροι τύποι ΔΜ είναι το Επιπολής Επεκτεινόμενο Μελάνωμα – SSM (Εικόνα 3 ), το Οζώδες Μελάνωμα – NM (Εικόνα 4), το Μελάνωμα επί Κακοήθους Φακής – LMM (Εικόνα 5) και το Μελάνωμα των άκρων-βλεννογόνων – ALM (Εικόνα 6).
Το βάθος διήθησης αποτελεί την παράµετρο του µελανώµατος µε τη µεγαλύτερη προγνωστική αξία, λόγω της αντικειμενικότητάς της. Αντιπροσωπεύει τον βαθµό διηθητικής επέκτασης του όγκου στο δέρµα και στα υποκείµενα µαλακά µόρια και µετράται σε χιλιοστά.
Λόγω της πολυπλοκότητας και της ετερογένειας του ΔΜ απαιτείται συνεργασία διάφορων ιατρικών ειδικοτήτων. Κομβικό ρόλο διαδραματίζει η εμπειρία των ειδικών ιατρών στη σωστή και έγκαιρη διάγνωση και στην επιλογή της ενδεδειγμένης θεραπευτικής αντιμετώπισης.
Η χειρουργική αντιμετώπιση αποτελεί τη μόνη αποτελεσματική θεραπεία για τους ασθενείς με ΔΜ, καθώς σε ένα ποσοστό 82%-85% των περιπτώσεων η νόσος είναι εντοπισμένη, μόνο 10%-13% είναι περιοχική και 2%-5% μεταστατική.
Η χειρουργική στρατηγική σε αυτές τις περιπτώσεις περιλαμβάνει δύο βασικά βήματα: Την εκτομή του πρωτοπαθούς όγκου για τη διενέργεια βιοψίας και την εκτίμηση των περιοχικών λεμφαδένων. Αρχικά, η βλάβη αφαιρείται (αφαιρετική βιοψία) σε υγιή όρια 2 χιλιοστών τόσο στο δέρμα όσο και στον υποδόριο ιστό (Εικόνα 7). Στη συνέχεια, γίνεται ιστοπαθολογοανατομική εξέταση της αφαιρεθείσας βλάβης, που προσδιορίζει κυρίως τον τύπο και το βάθος του ΔΜ. Ακολούθως, ανάλογα με τα αποτελέσματα, πραγματοποιείται η απαραίτητη συμπληρωματική θεραπευτική εκτομή. Για τα ΔΜ με βάθος πάνω από 1 χιλιοστό πρέπει να γίνει ταυτόχρονα και βιοψία του λεμφαδένα φρουρού (εκτίμηση των περιοχικών λεμφαδένων).
Μετά τη συμπληρωματική εκτομή, η αποκατάσταση του ελλείμματος μπορεί να γίνει είτε με απλή συρραφή είτε να χρησιμοποιηθούν πιο σύνθετες τεχνικές της επανορθωτικής πλαστικής χειρουργικής, όπως είναι τα δερματικά μοσχεύματα, οι τοπικοί και οι περιοχικοί κρημνοί (Εικόνες 8-13).
Οι ασθενείς με ΔΜ πρέπει να παρακολουθούνται από τους ειδικούς ιατρούς για 10 χρόνια, ενώ πρέπει να υποβάλλονται σε τακτούς απεικονιστικούς ελέγχους (υπερηχογράφημα, αξονική τομογραφία κ.λπ.) και αιματολογικές εξετάσεις.
Τα τελευταία χρόνια η προσπάθεια της επιστημονικής κοινότητας εμπλουτίζεται διαρκώς και ουσιαστικά από τα ευρήματα των μελετών γενετικής επιδημιολογίας που συμβάλλουν στη διαλεύκανση της παθογένεσης της νόσου και στη διαμόρφωση νέων θεραπευτικών επιλογών. Η ασθένεια αυτή που αντιμετωπιζόταν, τουλάχιστον στη μεταστατική εξέλιξή της, ως ανίατη αποκαλύπτει σιγά σιγά τις μοριακές αδυναμίες της. Το 2011 ήταν χρονιά-ορόσημο για την επιστημονική προσπάθεια για τη θεραπεία του μεταστατικού ΔΜ με δύο νέους παράγοντες, το αντι-CTLA4 μονοκλωνικό αντίσωμα ipilimumab και τον ενζυμικό αναστολέα vemurafenib του γονιδίου BRAF, που φαίνεται ότι προσπορίζουν όφελος επιβίωσης σε τυχαιοποιημένες κλινικές δοκιμές φάσης ΙΙΙ. Οι θεραπείες αυτές έρχονται να προστεθούν στην ήδη δοκιμασμένη ανοσοθεραπεία και την ιντερφερόνη, που έχουν αυξήσει το προσδόκιμο της επιβίωσης, αλλά και τα διάφορα χημειοθεραπευτικά σχήματα που εφαρμόζονται σε ασθενείς με μεταστατική νόσο.
Τα τελευταία 31 χρόνια (1982-2012) στο Τμήμα Πλαστικής Χειρουργικής του ΓΝΑ Δερματικών και Αφροδισίων Νόσων «Ανδρέας Συγγρός», υπό τη διεύθυνσή μου, αντιμετωπίσθηκαν 1.383 ασθενείς με 1.415 ΔΜ. Το νοσοκομείο αυτό αποτελεί σημείο αναφοράς στο αντικείμενό του πανελλαδικά.
Όθων Ν.
Παπαδόπουλος
Καθηγητής Πλαστικής Χειρουργικής ΕΚΠΑ, τ. Διευθυντής Πανεπιστημιακής Κλινικής Πλαστικής Χειρουργικής (othon@otenet.gr)
Γρηγόριος
Γ. Χάμψας
Πλαστικός Χειρουργός, MD, MSc στη Μικροχειρουργική Αποκατάσταση Μαστού με αυτόλογους ιστούς , PhD στο Δερματικό Μελάνωμα , Επιστημονικός Συνεργάτης Πανεπιστημιακής Κλινικής Πλαστικής Χειρουργικής και Νοσοκομείου «Ανδρέας Συγγρός» (grihamel@hotmail.com)